بعد ان عرضنا في الأجزاء السابقة لواقع جراحة زراعة القلب الطبيعي ولآخر تطوّرات الأبحاث الجارية لزيادة أعداد المتبرّعين عبر إستئصال القلوب من اشخاص حصل عندهم “توقّف في القلب” أو عبر اللجوء إلى زراعة قلب الخنزير المُعدّل وراثيًا، نستعرض اليوم في هذا الجزء من هذا الملف، بعض المُعطيات حول الأجهزة الميكانيكية المُساندة لعضلة القلب، التي كان الهدف الرئيسي من تطويرها في البداية هو ان تكون حلّ مُؤقت للمرضى كـ”جسر للعبور لزراعة القلب”. ولكن ومع التحسينات التقنية الهائلة التي حصلت على هذه الأجهزة، اولًا مع الجيل الأول، ثم الجيل الثاني، ثم حاليًا مع الجيل الثالث منها بدأ اطباء وجراحو القلب إعتمادها ك “حلّ نهائي واصيل ” لعلاج مرض قصور القلب كما سنرى لاحقًا. نستعرض في هذا الجزء بعض الإحصاءات حول قصور القلب وأعداد المرضى الذين هُم بحاجة لزراعة مثل هذه الأجهزة، الحالات التي نحتاج فيها لهكذ أجهزة، أنواع هذه الأجهزة ومميّزاتها الميكانيكية. كذلك ونعرض بإيجاز كبير أهم الأجهزة المُستعملة لفترات طويلة، والأجهزة المُستعملة لفترات قصيرة من هذه المضخّات، وننتهي بالحديث عن الأختلاطات الجانبية التي قد تحصل من جرّاء إستعمالها على ان نغوص اكثر في التفاصيل في الجزء القادم من هذا الملف الذي سنتكلّم فيه عن حيثات تطوير هكذا اجهزة وعن المراحل التاريخية التي مرّ فيها تطوير كل جيل من اجيال هذه الأجهزة مع مميّزاته وسلبيّاته، وعن آليات وكيفية تقييم حالة المريض الذي يحتاج لها. على ان نعطي في النهاية بعض الإرقام والإحصاءات حول نتائجها السريرية وعن كلفتها التي تبقى مُرتفعة جدًا حتى تاريخ اليوم.
١- بعض الإحصاءات حول مرض قصور القلب المُتقدّم:
يجب أن نُذّكر أن مرض قصور القلب المُزمن لا يزال يُمثّل احد اهم واخطر مشاكل الصحة العامة في معظم الدول المُتقدّمة حيث تبلغ نسبة إنتشاره حوالي ١ الى ٢% عند البالغين. وهو يُمثّل احد اهم الأمراض التي تستدعي صرف فاتورة صحية هائلة سنويًا في معظم تلك الدول خاصةً مع تقدّم التقنيات الطبية والإرتفاع المستمرّ في عدد المُسنين في كل تلك الدول. خاصة وان نسبة إنتشار مرض قصور القلب ترتفع الى ما يُقارب ال ١٠ % عند الأشخاص الذي بلغوا ٧٠ سنة وما فوق، ثم ترتفع بشكلٍ اكبر كلّما تقدّم المريض في السنّ.
وقد ازداد إنتشاره بنسبة تصل الى حوالي ال ٣٠% تقريبًا في ال ١٠ سنوات الأخيرة. وتُشير الإحصاءات الأخيرة للجمعية الأميركية لأمراض القلب الى انه يُوجد حاليًا حوالي٦،٢ مليون شخص يُعانون من هذا المرض في الولايات المتحدة وحدها. من بينهم حوالي ١٠٠.٠٠٠ إلى ٢٥٠.٠٠٠ شخص في مراحل مُتقدّمة جدًا من هذا المرض مُقاومة او عصيّة على كل انواع العلاجات المتوفّرة حاليًا لهذا المرض. وتُشير ذات الإحصاءات الى ان ١،٦ الى ٤% من هؤلاء المرضى هم في حالة حرجة جدًا تستدعي وضعهم على لوائح الإنتظار لزراعة القلب الطبيعي او انهم مرشّحون فعليون للإستفادة من هذه الأجهزة التي سنتكلّم عنها في هذا الجزء من الملف. وهناك حوالي ٥٠٠.٠٠٠ حالة جديدة من قصور القلب سنويًا وحوالي ٥٠.٠٠٠ حالة وفاة سنويًا بسبب ذلك.
وقد أظهرت الدراسات أن العلاج الوحيد الأكثر فعالية لهذا المرض هو زراعة القلب الطبيعي والذي يجب ان نلجأ إليه طبعًا بعد إستعمال وإستنفاذ كل الترسانة او الوسائل والتقنيات العلاجية الأخرى من ادوية وعلاجات تدخّلية وجراحية، ففي سنة ٢٠٠٨ وحدها كان هناك ٧٣١٨ مريض في حالة إنتظار زراعة قلب. وقد حصل منهم ٢٢١٠ فقط على قلب بديل. وتوفي ٦٢٣ شخصا وهم ينتظرون ذلك، وقد جرى في أمريكا في تلك السنة زرع حوالي ١٢٠٠ الى ١٥٠٠ جهاز ميكانيكي لمساندة القلب (Ventricular Assist Devices). وهذا ما يُؤشّر إلى أهمية تطوير هذه التقنيات وتنافس الشركات على تقاسم السوق المُهم الناتج عن الحاجة لهكذا أجهزة.
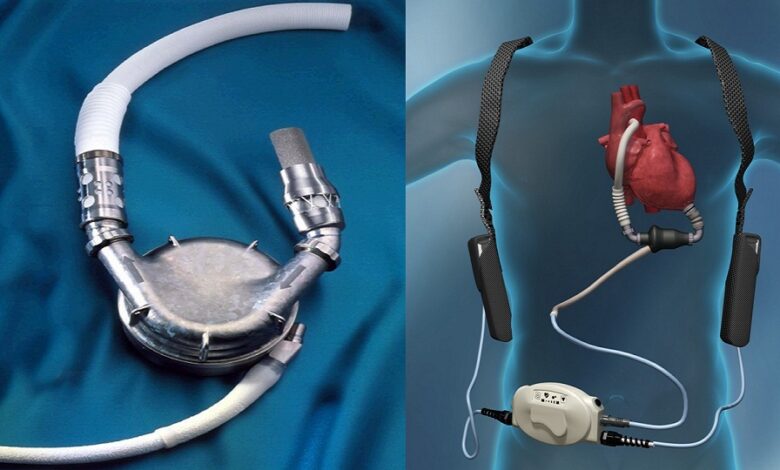
وهنا يجب قطعًا التمييز بين القلب الإصطناعي الكامل (Total Artifical Heart: TAH) بحيث تتمّ عمليته كما عمليات زراعة القلب الطبيعي وبحيث نستاصل القلب المريض ونزرع مكانه القلب الإصطناعي، وبين الوسائل الميكانيكية المساندة للبطين (Ventricular Assist Devices)،وهي وسائل مُساندة مُؤقّتة لعضلة القلب خاصة لدعم عمل القلب الأيسر.
وهي تبقى لفترة مُعيّنة وبعدها نقوم بإستئصالها كليًا بعد أن يكون القلب قد تعافى كليًا أو بعد أن نكون قد وجدنا قلب طبيعي للزراعة او قد نعتمدها كحلّ نهائي واصيل عند المريض. وهذا ما يحدث حاليًا مع الجيل الثالث منها حاليًا في بعض الدول المتقدمة، كما سنرى لاحقًا.
٢ – الحالات التي نحتاج فيها لهذه الأجهزة:
هناك حالات مُتعددة نحتاج فيها لزراعة هذا النوع من الأجهزة:
أ- جسر للعبور لعملية زراعة القلب
الطبيعي (Bridge to transplantation) :
وهي الحالات الأكثر شيوعًا. وهي الحالة التي نستعين فيها بهكذا اجهزة من اجل مواكبة المريض لفترات قد تتراوح بين عدة اسابيع او عدة اشهر بإنتظار شفاء عضلة القلب عنده. وهذا ما قد يسمح للمريض في بعض الأحيان أن يستعيد بعض قوته ونشاطه ووظائف بعض الأعضاء التي تآثّرت بسبب قصور القلب وخاصة الكلى والكبد وغيرها وذلك قبل عملية زراعة القلب التي قد تطول في بعض الأحيان بسبب ندرة الواهبين.
ب- جسر للشفاء من مرض قلبي خطير (Bridge to recovery) :
وهنا يسمح لنا الجهاز بتخفيف العبء عن القلب بإنتظار الشفاء الكامل لعضلة القلب. في هذه الحالة يقوم الجراح لاحقًا بإستئصال هذا الجهاز كليًا ويعود المريض إلى مُمارسة حياته الطبيعية (حالات مثل أمراض عضلة القلب الناتجة عن إلتهابات فيروسية أو مشاكل عضلة القلب التي تصيب المرأة ما بعد الولادة وغيرها من الأمراض …).
ج_ حلّ نهائي لفشل او قصور عضلة القلب المُتقدّم (Destination therapy):
في هذه الحالة يلجأ الأطباء إلى زرع هذا الجهاز كحلّ نهائي بدل زراعة القلب الطبيعي. وهذا الحلّ مُعتمد حاليًا في كثير من الأحيان بسبب ندرة الواهبين. وقد نلجأ لهذا الحلّ ايضًا في حال وجود موانع مُهمة أو خطيرة تمنع إجراء عمليات الزراعة القلبية مثل العمر المتقدّم او الأورام السرطانية على انواعها أو الإلتهابات الفيروسية او الجرثومية المُزمنة وغيرها من المشاكل أو الموانع الصحية التي شرحناها تفصيليًا في الجزء المُخصّص لزراعة القلب الطبيعي.
د_جسر للتأهيل للزراعة أو بإنتظار جلاء الأمور وإتضاح الصورة واخذ القرار النهائي (Bridge to decision) :
وهو حلّ وقتي نلجأ إليه في بعض الحالات لكي ندرس بتمعّن مدى خطورة حالة المريض، وما إذا كانت حالته ستتحسّن مع الوقت. بحيث يسمح تحسّن حالته بشطب إسمه من “لوائح إنتظار زراعة القلب”. اما اذا ساءت حالته او تدهورت بشكلٍ دراماتيكي فيُصبح مُؤهّلًا لعملية الزراعة القلبية.
٣- أنواع هذه الأجهزة:
هناك نوعين من الأجهزة المساندة للقلب النابضة والغير نابضة:
أ_ الأجهزة النابضة (Pulsatile devices) :
وهي عبارة عن أجهزة من الممكن القول عنها بأنها بطين إصطناعي نابض بحيث يدخل الدم إلى الغرفة عبر أنبوب دخول ويتم ضخ الدم إما بواسطة مولد كهربائي ( Electrical motor) أو بواسطة ضغط هوائي (Pneumatic pressure) يؤدي إلى إفراغ الغرفة من محتوياتها من الدم في شبكة الأوعية الدموية الموصولة إلى الجهاز، وهذه الأجهزة النابضة من الممكن أن تكون مساندة للقلب الأيمن أو الأيسر أو كلاهما وهي شكلت الجيل الأول من الأجهزة المساندة وتستعمل منذ سنة ١٩٨٠. وفي هذه الحالة من الممكن أن نحسن نبض المريض ومن الممكن أن يكون لديه ضغط شرياني معين وكلاهما ناتجين عن كمية الدم التي تضخها المضخة. ومن الممكن للأطباء برمجة سرعة هذه المضخة على سرعة معينة أو تركها تتأقلم أوتوماتيكيًا مع حاجات المريض. ومن الممكن قياس كمية الدم التي تضخها هذه المضخة بعدد الليترات بالدقيقة ومن الممكن للمريض سماع صوت الجهاز وعدد النبضات في الدقيقة.
ب_ الأجهزة غير النابضة(Non pulsatile devices) :
وهي مضخات تضخ الدم بشكل دائم (دون نبض) في شبكة الأوعية الدموية وهي هادئة جدا ولا يمكن سماع صوتها خارجيا من قبل المريض. وهذه الأجهزة هي فقط أجهزة مساندة للقلب الأيسر بشكل عام ومن الممكن للمريض أن يكون لديه نبض خفيف جدا أو نبض غير منتظم. ومن الممكن أن يكون الضغط الشرياني لديه غير قابل للقياس وذلك بسبب الطبيعة الدائمة لضخ الدم من قبل الجهاز ونستعين كثيرا بالضغط الشرياني الوسطي الذي يجب أن يتراوح بين ٦٥- ٩٠ mmHg من أجل عمل مثالي لهذه الأجهزة. وهنا أيضا تقاس كمية الدم التي يضخها الجهاز بعدد الليترات في الدقيقة وهي تزداد أو تخف مع زيادة أو تخفيض سرعة المضخة وهذه السرعة يتم عادة برمجتها أيضا من قبل الفريق الطبي الذي يزرع الجهاز.
نُشير أخيرًا إلى أن كل الأجهزة تتأثر بكمية الدم التي توجد في الجسم لأن ذلك يؤثر على إمتلاء هذا الجهاز بالدم من أجل أفضل كمية ضخ، وهي تتأثر أيضًا بكمية الدم الموجودة في شبكة الأوعية التي يضخ الجهاز فيها الدم. لكن هذه الأجهزة لاتتأثر بضربات قلب المريض أي أنها ليس لها علاقة بتخطيط القلب.
٤- الأجهزة المُستعملة لفترات طويلة :
هناك عدة أنواع مستعملة من هذه الأجهزة ومن أهمها:
أ- جهاز ( Thoratec VAD):
وهو من الجيل الأول من اجهزة المُساندة الميكانيكية لعضلة القلب. وهو “جهاز هوائي” من المُمكن أن يتمّ زرعه داخليًا (Internal) أو خارجيًا (External). وقد تمّ التخلّي حاليًا عن هذا الجهاز لعدّة اسباب. ومن أهم مُميّزاته أنه جهاز نابض ومن المُمكن أن يُستعمل للقلب الأيسر أو الأيمن أو لكلاهما. وهو يضخّ كمية من الدم تصل إلى حوالي ٧.٢ ليتر من الدمّ في الدقيقة. ومن المُمكن إستعماله لفترات قد تصل إلى ٥ سنوات ك”جسر نحو الشفاء” أو “جسر نحو الزراعة القلبية”. ومن المُمكن للمريض الذي يحمله أن يخرج من المستشفى.
ب_ جهاز الـ (Heartmate) : وهو على نوعين مختلفين:
أولا – Heartmate XVE LVAS:
وهو جهاز يُزرع داخليًا ويعمل بواسطة “مضخّة هوائية” ويسمح فقط بمُساندة القلب الأيسر. ومن المُمكن إستعماله لفترات متوسطة إلى طويلة كجسر نحو الزراعة القلبية أو كحلّ نهائي في حال عدم توفّر إنسان واهب.
ثانيا- .Heartmate II LVASb :
وهو أيضًا جهاز للزراعة الداخلية ويُزرع أيضًا فقط لمُساندة القلب الأيسر. ويضخّ حوالي ٣ إلى ٨ ليترات من الدم في الدقيقة. ويتمّ زرعه لفترات زمنية تتراوح بين أشهر وسنوات ك”جسر للزراعة” أو ك”حل نهائي”. وهي حالات ما زالت تحت التقييم والدراسة من قبل الوكالة الأمريكية للأغذية والأدوية (F.D.A).
ج- جهاز (Jarvik 2000 LVAD):
وهو جهاز غير نبضي أي أنه يضخ الدم بشكلٍ دائم كما ذكرنا سابقًا. وهو جهاز إلكتروني يُزرع في داخل البطين الأيسر. ويُزرع فقط من أجل مُساندة القلب الأيسر ويضخّ حوالي ٣ إلى ٥ ليترات من الدم في الدقيقة. وهو جهاز يُستعمل لفترات زمنية مُتوسّطة إلى طويلة (أشهر إلى سنوات) ك”جسر من أجل زراعة القلب”.
٥- الأجهزة المُستعملة لفترات قصيرة:
وفي هذه الحالة هناك عدة أجهزة من المُمكن إستعمالها ومن أهمها:
أ- جهاز (Impella 2.5 and 5): وهو فقط جهاز مُساندة للبطين الأيسر. ولا يُستعمل ابدًا لمُساندة البطين الأيمن. ومن المُمكن زرعه عبر شريان الفخذ خلال عملية القسطرة العادية. وهو من المُمكن أن يُؤمّن ضخ ّ حوالي ٢.٥ ليتر من الدم في الدقيقة في نوعه الأول” Impella 2. 5″ و خمس ليترات من الدم في الدقيقة في نوعه الثاني” Impella 5″ الذي يتمّ زرعه أيضًا من خلال شريان الفخذ أو الشريان الأبطي. ويقوم الطبيب بإيصال هذا الجهاز إلى داخل البطين الأيسر عبر الصمام الأبهر. ويقوم الجهاز بسحب الدمّ عبر ثقب موجود في طرفه وعبر “مضخّة شكلها حلزوني” يضخ الدمّ في الشريان الأبهر عبر ثقب ثاني موجود هناك. وهذا الجهاز مُعتمد لكي يتمّ إستعماله لمدّة ٦ ساعات فقط من قبل وكالة الغذاء والأدوية الأمريكية. وقد أثبتت دراسات كثيرة أهمية إستعمال هذا الجهاز عند إجراء عمليات القلب المفتوح أو عند إجراء عمليات توسيع الشرايين بالطُرق التدخلية عبر تقنيات البالون والروسور عند المرضى الذين يعانون من قصور كبير في عضلة القلب أو عند مرضى يُعانون من مُشكلة خطيرة ومُؤقّتة في عضلة القلب والذين من الممكن أن يستفيدوا من هذا الجهاز بإنتظار الشفاء من هذه المشكلة (Bridge to recovery).
ب- جهاز الـ (Tandem heart) :
وهو جهاز يُستعمل أيضًا في حال القصور الحادّ في عمل القلب الأيسر فقط. ويحتوي على “مضخّة نابذة أو مُمخّضة” (Centrifugal pump). ويتمّ زرعها عبر الجلد في شريان ووريد الفخذ، بعد أن يكون الطبيب قد أدخل أنبوب يخترق الحاجز الموجود بين الأذين الأيمن والأيسر. وتقوم هذه المضخّة بسحب الدم المُلوّث وغير المُشبع بالأوكسين من الأذين الأيمن ويتمّ ضخّه في شريان الفخذ. وهي تضخّ حوالي خمس ليترات من الدم في الدقيقة.
ومن المُمكن أن تُستعمل هذه المضخّة لمدة قد تصل إلى ١٤ يوما ولها مخاطر من أهمها إمكانية حدوث مشاكل في الأوعية الدموية التي تُستعمل خلال زرعها.
ج- جهاز الـ (Levitronix Centrimag) :
وهو جهاز خارجي من المُمكن إستعماله في قصور القلب الأيسر والقلب الأيمن أيضًا. ويتمّ زرعه بعد عملية صغيرة لفتح القفص الصدري
(Midline sternotomy)
وهو من المُمكن أن يضخّ حوالي ٩ ليترات من الدم في الدقيقة. وهو من المُمكن أن يُستعمل لفترات قد تطول إلى ٣٠ يوما مع إمكانية حصول بعض الآثار الجانبية مثل الجلطات أو إنحلال الدّم بسبب إستعماله لمضخة “نابضة” كما ذكرنا.
د- جهاز الـ (Abiomed 5000) :
وهو أيضًا جهاز خارجي يستعمل مضخّة نبضية هوائية”. ومن المُمكن أن” يكون مُساند للقلب الأيسر أو الأيمن أو كلاهما. ويُستعمل كجسر نحو الزراعة القلبية. وهو سهل الزرع والإستعمال. ويتمّ زرعه جراحيًا بعد زرع أنابيب في الشريان الأبهر والشريان الرئوي والبطينين الأيمن والأيسر. ويُؤمّن قوّة ضخ تُساوي حوالي ٦ ليترات في الدقيقة.
ه- جهاز الـ( ECMO (VA) :
وهو جهاز يُستعمل في حال كان هناك قصور في عمل القلب والجهاز التنفسي في الوقت ذاته. حيث يتمّ أخذ الدم المُلوّث “غير المحتوي على الأوكسجين” بواسطة أنبوب يتمّ زرعه في وريد مركزي كبير أو في الأذين الأيمن، وحيث يتمّ شحنه بالأوكسجين وضخّه في أحد الشرايين الكبيرة تحت ضغط كبير. وهذا ما يسمح بمُساندة القلب والرئة في الوقت ذاته. ومن المُمكن إستعماله لفترات مختلفة قد تكون أيام أو أسابيع. وقد جرى إستعمال هذا الجهاز عند عدد كبير من المرضى الذين تعرّضوا لإلتهابات خطيرة خلال جائحة كورونا وادّت عندهم لحصول قصور كبير في القلب وفي الجهاز التنفّسي نتيجة إصابة الرئتين بشكل خطير وقد اعطى نتائج إيجابية باهرة عند العديد من المرضى.
و- جهاز مِساندة القلب بواسطة البالون الذي يتمّ زرعه في الشريان الأبهر (Intra Aortic Balloon Pump : IABP)
وهو الجهاز الأقدم والأكثر إستعمالًا في هذا المجال. وقد تمّ تطويره في سنة ١٩٦٠ . وهو يستند على نفخ بالون في الشريان الأبهر الموجود في المنطقة الخلفية من الصدر، وهو بذلك يزيد من إمتلاء وتروية الشرايين التاجية للقلب بسبب إنتفاخه خلال فترة إرتخاء القلب. لذلك فهو يُخفّف العبء عن عضلة القلب، وبالتالي يُخّفف من حاجاتها للأوكسجين. ويعتبر الجهاز المُساند للقلب الأكثر إستعمالًا في مختلف المراكز والمستشفيات القلبية. وهو يُستعمل في حالات الصدمة القلبية أو في حالات قصور عضلة القلب أو الصعوبات القلبية ما بعد الجراحة القلبية، أو في بعض حالات إضطراب ضربات القلب الناتجة عن نقص تروية القلب. ومن المُمكن أن يتمّ إستعماله لمدة تتراوح بين أيام وأسابيع او اكثر. وله بعض المخاطر مثل الإلتهابات والنزيف أو بعض الجلطات المُمكنة.
٦_ الاختلاطات الجانبية :
وهي مُتنوعة وقد تكون خطيرة جدًا كما ذكرنا سابقًا مثل الإلتهابات الخطيرة (جرثومية وغير جرثومية)، والناتجة عن وجود هذا الجسم الغريب في الجسم. وهذا ما قد يُؤدّي إلتصاق الجراثيم بقطع هذا الجسم الغريب وإلى حدوث حالات تسمّم خطيرة قد تكون قاتلة أحيانًا. ومن الإختلاطات أيضًا الجلطات الدماغية والجلطات الأخرى المُتنوّعة الناتجة عن تجلّط الدمّ في داخل مُكوّنات وغرف هذا الجهاز. كذلك إمكانية حدوث نزيف خطير ناتج عن خلل في المناطق التي يتصل فيها الجهاز بالأوعية الدموية الأصيلة للمريض وغُرف القلب. لذلك يجب الإنتباه كثيرًا إلى علاجات هؤلاء المرضى ومُراقبة فحوصات الدم والتجلّط عندهم بشكلٍ مُستمرّ. وهناك أيضًا إمكانية حصول “عُطل ميكانيكي” في عمل أحد مُكوّنات هذه المضخّات. وهذه الأعطال قد تكون مُختلفة جدًا بحسب نوع الجهاز. وقد يحدث أيضًا خلل كبير في وظيفة هذه المضخّة نتيجة عدم وجود كمية كافية من الدم في غرفة الإمتلاء. وهذا ما يُؤدّي إلى حالة ” وهط وعائي خطير” مع هبوط حادّ في الضغط الشرياني وخلل في عمل المضخّة. وأحيانًا قد يحدُث “إنحلال في الدم” بسبب “تكسّر الكريات الحمراء” أثناء مرورها في المضخّة. وقد نرى أيضًا أحيانًا قصورا خطير ا في عمل البطين الأيمن مع تورّم في الساقين والبطن وأوردة الرقبة.
وقد يحدث أحيانًا إضطرابات خطيرة في ضربات القلب، والتي قد تكون في أغلب الأحيان من دون أعراض مُهمّة وعلينا علاجها بسرعة بالطُرق المُناسبة. وأخيرًا قد يحدث إرتفاع في الضغط الشرياني، ويجب علاجه بالأدوية المُناسبة بعد إستشارة الطبيب المنسق المسؤول عن الجهاز. وكذلك قد تحدث بعض حالات “هبوط الضغط” التي قد تُؤثّر على عمل المضخّة لأن هذه الاخيرة بحاجة لتمتلئ من أجل أن تضخّ كميات كافية من الدمّ. أخيرًا، قد يُصاب الكثير من المرضى الذين خضعوا لهكذا عمليات بمرض الإكتئاب بسبب صعوبة تحمّل زراعة هذه الجهاز لفترات طويلة، مما قد يُعيق حركتهم ويجعلهم غير قادرين على مُمارسة حياة إجتماعية أو مهنية طبيعية. وهذا ما يُسبّب لديهم الكثير من المشاكل والإضطرابات النفسية.
لمن فاتته متابعة الأجزاء السابقة:
- واقع الجراحات القلبية في لبنان والعالم في العام 2022 (1)
- واقع الجراحات القلبية في لبنان والعالم في العام 2022 (2)
- واقع الجراحات القلبية في لبنان والعالم في العام 2022 (3)
- واقع الجراحات القلبية(4) :جراحة الشرايين التاجية للقلب هي الأكثر رواجًا وأهميةً!
- واقع الجراحات القلبية (5) : التجربة الفرنسية بين الواقع الحالي والمستقبل!؟
- واقع الجراحات القلبية (6) : التجربة الفرنسية بين الواقع الحالي والمستقبل!؟
- واقع الجراحات القلبية (7) : قصة طبيب القلب الفرنسي الذي أنقذ حياة مليون ونصف شخص!؟
- واقع جراحات القلب(8) : آلان كريبيه الطبيب الذي أنقذ حياة مليون ونصف شخص!؟
- واقع جراحات القلب (9) مقاربة لما يحصل في الولايات المتحدة الأميركية من خلال متابعة تجربة كليفلاند كلينك
- واقع جراحات القلب (10) : مقاربة لما يحصل في أميركا من خلال تجربة كليفلاند كلينيك
- واقع جراحات القلب (11) : أهم الخصوصيات والإبداعات الألمانية في عالم جراحة القلب!؟
- واقع جراحات القلب (12) :الواقع الحالي وأهم الخصوصيات والإبداعات الألمانية في عالم جراحة القلب!؟
- واقع جراحات القلب (13) : التجربة الرائدة في “مركز لايبزيغ” لطب وجراحة القلب!؟
- واقع الجراحات القلبية (14) : التجربة البرازيلية وأهمية الإستثمار في الصحة في القوانين والدستور البرازيلي وللساسة
- واقع الجراحات القلبية (15) : بين البدايات المتواضعة والحاضر الحافل بالتقدم والإنجازات في كل الإتجاهات!؟
- واقع الجراحات القلبية (16) : متى نحتاج لها، مخاطرها وكيفية متابعتها
- واقع الجراحات القلبية (17): زراعة القلب الطبيعي في لبنان والعالم
- واقع الجراحات القلبية (18) : كيف تتمّ عملية زراعة القلب الطبيعي ومتابعة المريض بعدها؟
- واقع الجراحات القلبية (19) : زراعة القلب الطبيعي بعد إستخراجه من مُتبرّع في حالة “الموت القلبي
- واقع الجراحات القلبية (20) : نجاح أول عمليات زراعة قلب الخنزير المُعدل وراثيًا عند البشر
- واقع الجراحات القلبية (21) : تأثير جائحة كورونا وانهيار المؤسسات في لبنان